Dhr. André Deschamps, zelf gediagnosticeerd met prostaatkanker op zijn eenenvijftigste, is voorzitter van zowel de Belgische patiëntenvereniging Wij ook als van Europa Uomo, een patiëntenbelangenorganisatie voor prostaatkanker (PCa). Hij schetste in zijn presentatie op deze BMUC de rol die een prostaatkankerpatiënt kan spelen in het beheren van zijn aandoening.
Dhr. Deschamps startte met een provocerende uitspraak, namelijk dat de patiënt altijd centraal zou moeten staan bij de behandeling van zijn prostaatkanker, implicerend dat dit niet altijd het geval is. Waarom staat de patiënt eigenlijk niet altijd centraal? Een Britse studie stelde die vraag aan artsen die patiënten met prostaatkanker behandelen. Wat zijn nu eigenlijk de obstakels die verhinderen dat de patiënt meer beslissingskracht heeft?
Dr. Google
Artsen geven te kennen dat de patiënt te overdonderd is door de diagnose. Of dat ongeveer de helft van de patiënten van de arts verlangt dat hij de beslissing(en) neemt. Sommige artsen geven ook aan dat ze onvoldoende opleiding gekregen hebben in en ervaring hebben met het maken van shared decisions, het samen beslissen. Maar ook de patiënt zelf geeft aan dat er voor hem obstakels zijn in dit 'shared decision'-proces. Het krijgen van de prostaatkankerdiagnose komt immers binnen als een bominslag en onmiddellijk koppel je die diagnose aan het besef dat je misschien zal sterven. Op het moment van de diagnose is een patiënt wel klaar voor een stukje informatie, maar heel zeker niet voor alle informatie die een behandelende arts hem graag op dat moment wil geven.
Aan de ene kant heb je een groep patiënten die hun ziekte het liefst in een paternalistische setting willen beleven, maar er is ook een groep patiënten die het nemen van een shared decision prefereert
Wanneer de patiënt dan thuiskomt is zijn eerste afspraak heel dikwijls Dr. Google, en we weten allemaal dat de informatie die daar te vinden is, niet altijd even correct is. André Deschamps vroeg dan ook begrip aan de behandelende artsen voor die patiënt die bij een volgend bezoek aan komt zetten met heel wat foute en niet-adequate informatie en een pak vragen.
Logischerwijs zijn er heel wat verschillen tussen behandelend arts en patiënt. Als we het hebben over kennis van de ziekte, is die kloof onmiskenbaar aanwezig. De behandelende geneesheer is op de hoogte van nationale en internationale richtlijnen, volgt de nieuwe ontwikkelingen op de voet en is heel dikwijls betrokken bij internationale studies. Daartegenover staat de patiënt die nagenoeg geen kennis heeft over het universum van prostaatkankers. Deze kloof kan heel dikwijls de oorzaak zijn van een bemoeilijkte communicatie. Maar een andere, even belangrijke kenniskloof, bestaat erin dat de arts helemaal niets afweet van de patiënt zelf. Zo weet de arts helemaal niets af van de familie van de patiënt. Hoe zit het met zijn seksueel leven? Hoe staat hij er financieel voor? En hoe kijkt hij tegen het leven aan? Op dit vlak bevindt de behandelend arts zich duidelijk in de hoek van de onwetendheid.
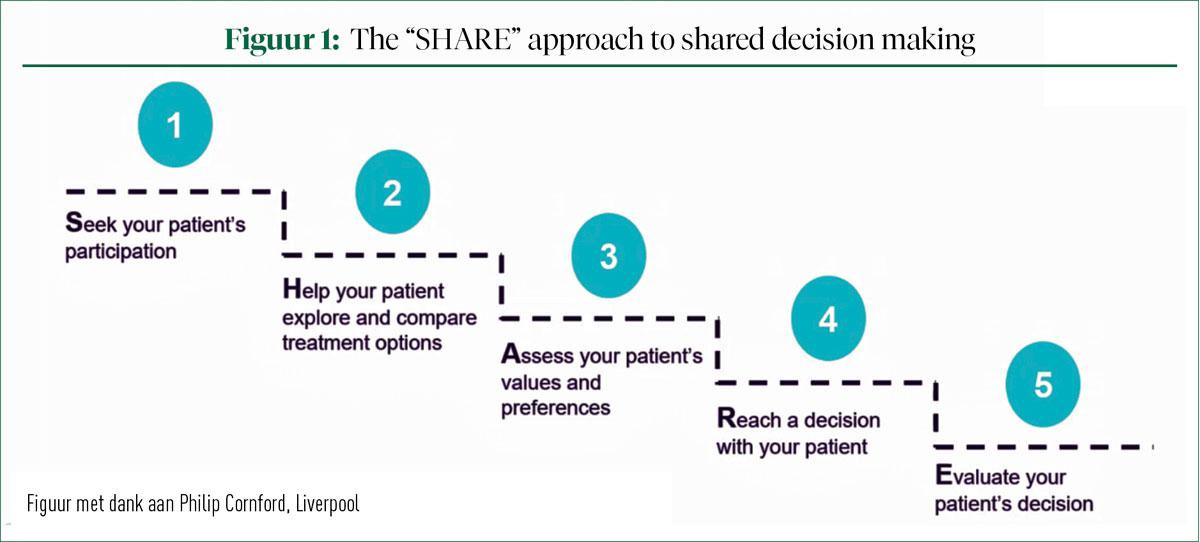
Deschamps introduceert nog een andere kloof, namelijk een kloof die terug te vinden is binnen de groep van patiënten zelf. Aan de ene kant heb je een groep patiënten die hun ziekte het liefst in een paternalistische setting willen beleven. Ze verlangen dat hun behandelend arts zelf de beslissingen neemt over hun behandeling omdat ze die niet zelf willen/kunnen nemen. Maar er is ook een groep patiënten die het nemen van een shared decision prefereert. De laatste jaren merken we dat meer patiënten evolueren naar de groep van 'shared decision'-nemers. Op de vraag hoe dit moet aangepakt worden, stelt de spreker dat de situatie is wat hij is en dat daar weinig aan kan veranderd worden. Maar het is wel mogelijk de bestaande kloven kleiner te maken door goed beleid en een betere communicatie. Hij verwees daarbij naar de SHARE-benadering die door prof. Cornford (Liverpool University Hospitals) werd beschreven (figuur 1).
André Deschamps ging dieper in op stap 2 en 3 van deze benadering. Hoe kan de patiënt beter geïnformeerd worden? Hij verwees hierbij naar de cocreatie van het boek 'Leven met prostaatkanker' door de twee bestaande patiëntenverenigingen Wij ook en Think Blue Vlaanderen en Janssen Oncology. Het boek is geschreven vanuit het oogpunt van de patiënt en is door prostaatkankerspecialisten nagelezen. Het kan ervoor zorgen dat prostaatkankerpatiënten minder nood hebben aan het zoeken naar arbitraire informatie op het internet. Deschamps sprak de hoop uit dat vanaf nu elke nieuwe patiënt dit informatiewerk krijgt van zijn behandelende geneesheer.
Levenskwaliteit
Het volgende punt in de SHARE-benadering is het evalueren van de voorkeuren van de patiënt. Dhr. Deschamps verwees daarbij naar de EUPROMS-studie, een door Europa Uomo uitgevoerde studie van patiëntgerapporteerde uitkomsten (PRO). Deze studie werd uitgevoerd omdat er blijkbaar een discrepantie is tussen de PRO's in bestaande klinische studies en de vragen en bemerkingen die dagdagelijks door prostaatkankerpatiënten gemaakt worden (Venderbos L. et al, Eur. Urology Focus, 2020).
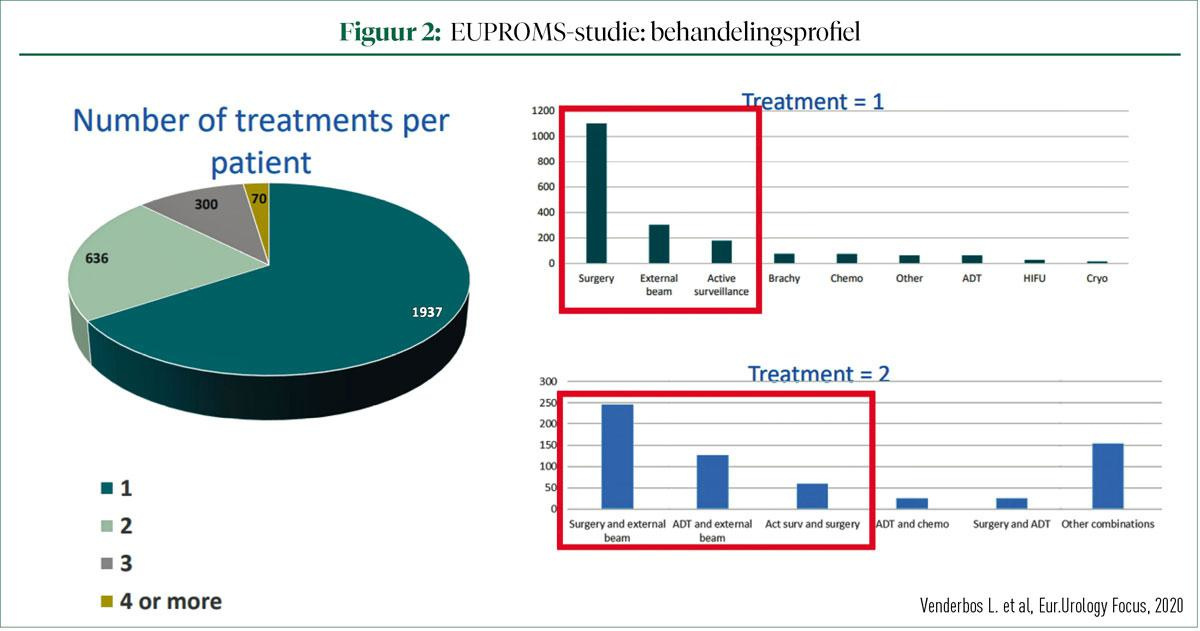
De methodologie van deze observationele studie bestond uit een online vragenlijst voor patiënten met PCa die hiervoor een behandeling hadden gekregen. Het doel van de studie was om de levenskwaliteit van Europese prostaatkankerpatiënten te evalueren door gebruik te maken van gevalideerde QoL-vragenlijsten in de moedertaal van de patiënt, zoals de EPIC-26, de EORTC-QLQ-C30 en de EQ-5D-5L. Uiteindelijk kwamen er 2.943 antwoorden binnen uit 24 verschillende landen. Gemiddelde leeftijd van de prostaatkankerpatiënt die deze vragenlijst beantwoordde was 70 jaar, met een gemiddelde leeftijd van 64 jaar bij diagnose. Van de mannen had 82% een partner. Logisch voor deze manier van onlineonderzoek was het hoge percentage van patiënten met een hoog opleidingsprofiel en een leidende functie in het beroepsleven. Bijna 2.000 van de ondervraagden had slechts één behandeling gekregen, en bij meer dan de helft was dit een chirurgische behandeling. Bij de groep die twee behandelingen gekregen had, was de combinatie chirurgie en bestraling de meest frequente (figuur 2).
De behandeling van prostaatkanker heeft de grootste impact op het seksuele functioneren
De belangrijkste kritiek op deze studie was dat Oost-Europese patiënten ondervertegenwoordigd waren. Ook is het zo dat 60% van de deelnemers aan deze studie een radicale prostatectomie ondergingen, waardoor natuurlijk de globale resultaten van deze studie beïnvloed zijn door de impact van deze chirurgie op de levenskwaliteit.
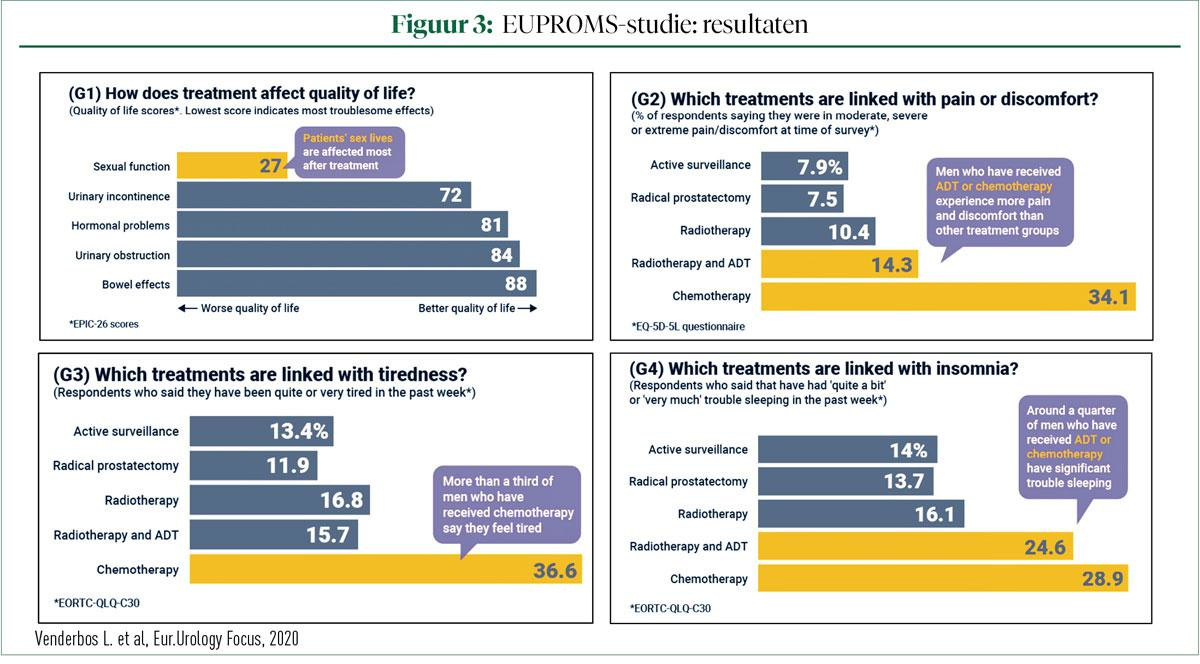
De resultaten van deze studie tonen overduidelijk aan dat de behandeling van PCa de grootste impact heeft op het seksuele functioneren. Aanmerkelijk meer dan urinaire incontinentie of hormonale problemen. Als je een patiënt vraagt welke behandeling het meeste pijn of ongemak met zich meebrengt, dan toont de studie aan dat hoe verder een patiënt zich bevindt in het continuüm van deze aandoening hoe meer de behandeling ongemak met zich meebrengt. Van de patiënten die chemotherapie kregen, geeft 34% aan dat deze behandeling pijn en ongemak met zich meebrengt. Ook vermoeidheid en slapeloosheid worden door de patiënt sterk gelinkt aan een chemotherapiebehandeling (36,6% en 28,9%). Meer details per therapeutische benadering zijn te zien in figuur 3.
Ook de impact van de behandeling op de mentale gezondheid van prostaatkankerpatiënten werd in deze bevraging nagegaan. Het is niet verwonderlijk dat een recidief van PCa een grote impact heeft. Meer dan 40% van de mannen die behandeld worden voor PCa geeft aan op een bepaald moment gedurende de behandeling in zekere mate angstig of depressief te zijn geweest. Opnieuw is een chemotherapiebehandeling de belangrijkste trigger voor het krijgen van angst- en depressiegevoelens.
Vervolgens werd gepeild hoe prostaatkankerpatiënten hun urinaire incontinentie ervaarden. Als uitsluitend naar urinaire controle gekeken wordt, ondervindt 61% van de ondervraagde mannen enige problemen. Wat betekent dit voor de patiënten in de praktijk? De enquête vroeg mannen hoeveel incontinentiepads ze elke dag gebruikten, en genomen over alle respondenten in de enquête gebruikt meer dan een derde van hen één of meerdere pads per dag. Van alle respondenten in de enquête oordeelt 17% dat het effect van druppelen en lekken een groot of redelijk groot probleem is. Deze ondervraging toont een verschil tussen chirurgie en radiotherapie op het vlak van urinaire controle.
Tenslotte werden de prostaatkankerpatiënten ook nog ondervraagd over hun seksueel functioneren. Ongeveer de helft van de mannen geeft aan dat hun seksueel functioneren een redelijk groot of groot probleem is. Het is mogelijk dat het aandeel nog groter zou zijn als we dezelfde vraag zouden stellen aan hun partners. Veelzeggend is dat ongeveer driekwart van de mannen die de enquête hebben ingevuld, hun huidige vermogen van seksueel functioneren als slecht of zeer slecht scoorden. Dit is duidelijk deels te verklaren door de leeftijd van de respondent en deels door de effecten van de behandeling.
Zowel na prostatectomie (54,5%) als na radiotherapie (44,5%) geven patiënten aan dat hun seksueel functioneren een groot of redelijk groot probleem voor hen is. Interessant om zien is ook dat slechts 34% van de mannen medicatie of hulpmiddelen hebben geprobeerd om hun erectie te verbeteren. Er is dus duidelijk behoefte aan meer advies aan mannen over de manieren die dergelijke problemen kunnen helpen oplossen. Dhr. Deschamps verwees naar een gelijkaardige Zweedse studie waaruit bleek dat meer dan 80% van de patiënten medicatie of hulpmiddelen gebruikten om hun erectie te verbeteren, en dat ook bleven doen. Een betere informatie naar patiënten toe is dan ook noodzakelijk.
Dhr. Deschamps beëindigde deze interessante presentatie met een aantal take home messages. Eerst en vooral is volgens hem een vroege detectie van PCa zeer belangrijk. De levenskwaliteit neemt immers af bij progressie van de ziekte. Een actief volgbeleid zou volgens hem de eerstekeuzebehandeling moeten zijn om zo de QoL te kunnen verzekeren, er van uitgaand natuurlijk dat dit ook de veiligste behandeling is.


